In this Article
- सहायक प्रजनन तकनीक (असिस्टेड रिप्रोडक्टिव टेक्नोलॉजी या ए.आर.टी.) क्या है?
- सहायक गर्भाधान करवाने के कारण
- सहायक प्रजनन तकनीक के विभिन्न प्रकार क्या हैं?
- सहायक प्रजनन तकनीक प्रक्रिया की तैयारी कैसे करें?
- सहायक प्रजनन तकनीक से संभंधित क्या जटिलताएं हैं?
- महिला बाँझपन उपचार के दौरान क्या होता है?
- पुरुष बाँझपन उपचार के दौरान क्या होता है?
- जुड़वाँ गर्भावस्था की क्या संभावना है?
- ए.आर.टी. की सफलता दर
कई दंपति आज प्राकृतिक रूप से गर्भधारण की असमर्थता से पीड़ित हैं, इस समस्या में योगदान देने वाले कई कारक हैं, जैसे खराब खान–पान, व्यायाम की कमी, प्रदूषण और जीवनशैली व्याधियाँ जैसे मधुमेह। बहुत सी महिलाएं अपनी नौकरी या आजीविका के कारण एक बच्चे को देर से जन्म देना ही चुनती हैं। प्रचलित धारणा के विपरीत, पुरुष और महिलाएं दोनों को बाँझपन की अत्यधिक वृद्धि का सामना करना पड़ रहा है, बाँझपन अब एक शहरी घटना भी नहीं रही है। यह दूसरे दर्जे और तीसरे दर्जे के शहरों में भी देखी जाती है।
सहायक प्रजनन तकनीक (असिस्टेड रिप्रोडक्टिव टेक्नोलॉजी या ए.आर.टी.) क्या है?

प्रजनन की समस्या के लिए शरीर के बाहर डिंब, शुक्राणु या भ्रूण का प्रबंधन करने वाली किसी भी प्रक्रिया या उपचार को सहायक प्रजनन तकनीक या ए.आर.टी. के रूप में जाना जाता है। कोई भी दंपति, जिन्हें प्राकृतिक रूप से गर्भधारण में परेशानी होती है, वे मदद के लिए सहायक गर्भाधान को अपना सकते हैं। जैसे–जैसे विज्ञान तरक्की कर रहा है, उसी प्रकार सफलता की संभावना भी बढ़ती जा रही है।
सहायक गर्भाधान करवाने के कारण

ऐसे कई कारक हैं जो शिशु के गर्भधारण की समस्या में योगदान देते हैं। सहायक गर्भाधान के तीन मुख्य कारण यहाँ दिए गए हैं:
डिम्बोत्सर्जन और डिंब की गुणवत्ता: इस श्रेणी के अंतर्गत वे महिलाएं आती हैं जिनमें पॉलीसिस्टिक अण्डाशय, डिंब की खराब गुणवत्ता, अनियमित डिम्बोत्सर्जन या असंतुलन हॉर्मोन के कारण डिम्बोत्सर्जन में विफलता होती है। यह समस्याएं अधिकतर आयु–संबंधित होती हैं और 37 वर्ष की आयु से ऊपर की महिलाओं को प्रभावित करती हैं।
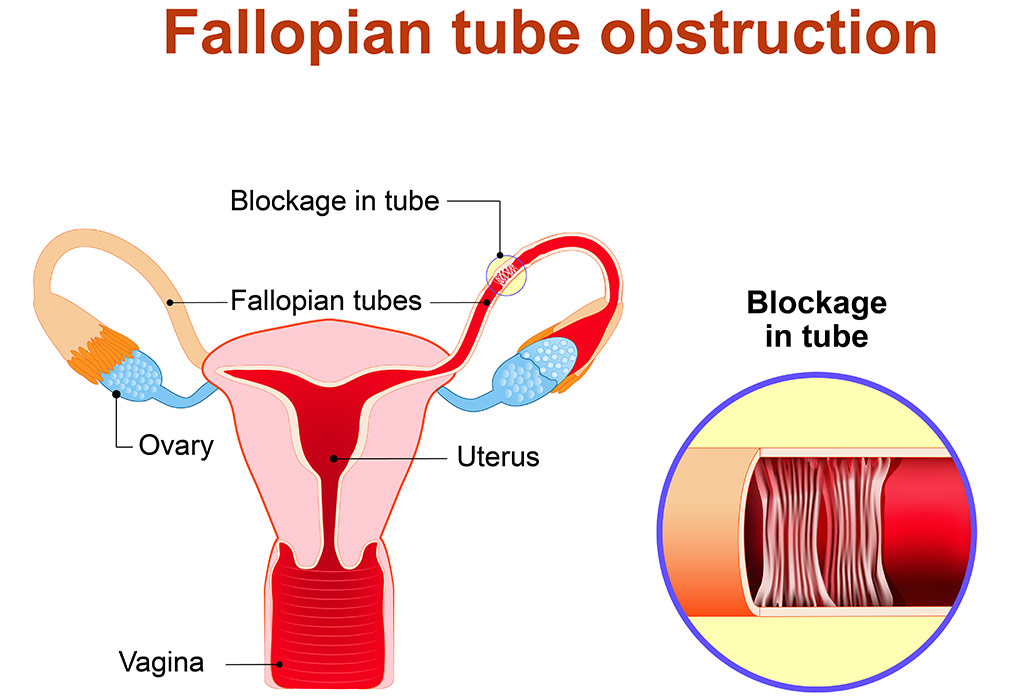
अवरुद्ध डिंबवाही नलिका: पूर्व संक्रमण, अन्तर्गर्भाशय अस्थानता, ऊतक का क्षतिग्रस्त होना, आसंजन या झल्लरी जो नलिका के छोर को नष्ट कर देता है और इसी क्षति के कारण डिंबवाही नलिका अवरुद्ध हो सकती है। चूंकि डिंब गर्भाशय तक पहुँचने में असक्षम हो जाता है और यही वजह होती है कि शुक्राणु डिंब तक पहुँच कर उसे निषेचित नहीं कर पाते हैं।
पुरुष कारक समस्याएं : पुरुषों में, कई करक हो सकते हैं जो प्रजनन क्षमता को प्रभावित करते हैं, जैसे शुक्राणुओं की कम संख्या, शुक्राणुओं की खराब गुणवत्ता, शुक्राणु की खराब गतिशीलता, वीर्य की कमी या अवरुद्ध अधिवृषण।
सहायक गर्भाधान को चुनने के अन्य कारणों में श्रोणी में सूजन रोग, अन्तर्गर्भाशय अस्थानता और अन्य अस्पष्ट स्थितियाँ शामिल हैं।
सहायक प्रजनन तकनीक के विभिन्न प्रकार क्या हैं?
कई ऐसे उपचार और प्रक्रियाएं हैं जो सहायक प्रजनन तकनीकों के वर्गीकरण के अंतर्गत आती हैं।
आई.वी.एफ. – इन विट्रो निषेचन या पात्रे निषेचन (In Vitro Fertilization)
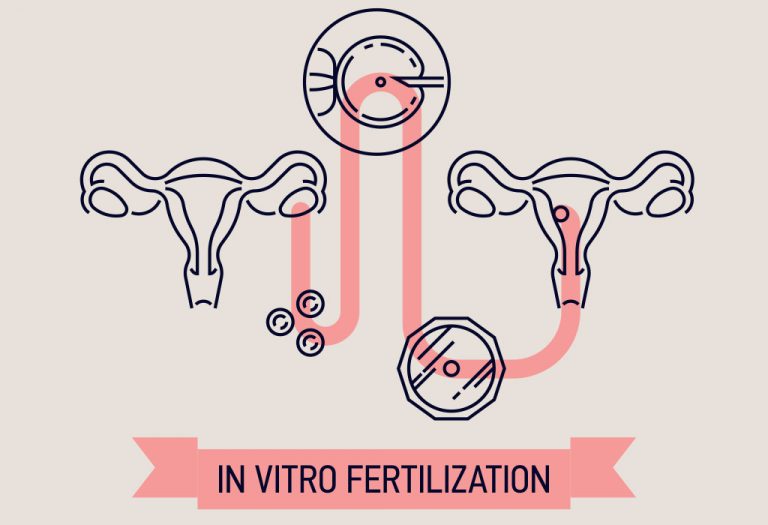
यह संभवतः कृत्रिम प्रजनन उपचार के सबसे प्रसिद्ध प्रकारों में से एक है। विशेषकर, शुक्राणु और डिंब मोटे सतह के बर्तन में एक साथ प्रयोगशाला में लाए जाते हैं। भ्रूण–वैज्ञानिक डिंब के निषेचन और उसके पश्चात् कोशिका विभाजन का निरीक्षण करते हैं। फिर स्वस्थ भ्रूण को दूसरे और पाँचवे दिन के बीच गर्भाशय में अन्तर्स्थापित किया जाता है।आई.वी.एफ. उन महिलाओं के लिए सबसे उपयुक्त है जिनकी डिंबवाही नलिका अवरुद्ध या क्षतिग्रस्त होती है।अन्तर्गर्भाशय अस्थानता, डिम्बोत्सर्जन में समस्याएं और अस्पष्ट बाँझपन की समस्याएं, इस पद्धति का उपयोग करने के अन्य कारण हैं।
आई.वी.एफ. कई तरीकों से किया जाता है, इसका प्राकृतिक चक्र तब होता है जब महिला को कोई निषेचन उपचार नहीं दिया जाता है। अन्य प्रकारों में पारंपरिक आई.वी.एफ. और मध्यम आई.वी.एफ. शामिल हैं।
आई.सी.एस.आई. – अन्तः जीवाणुरसायन शुक्राणु इंजेक्शन (Intracytoplasmic sperm injection)
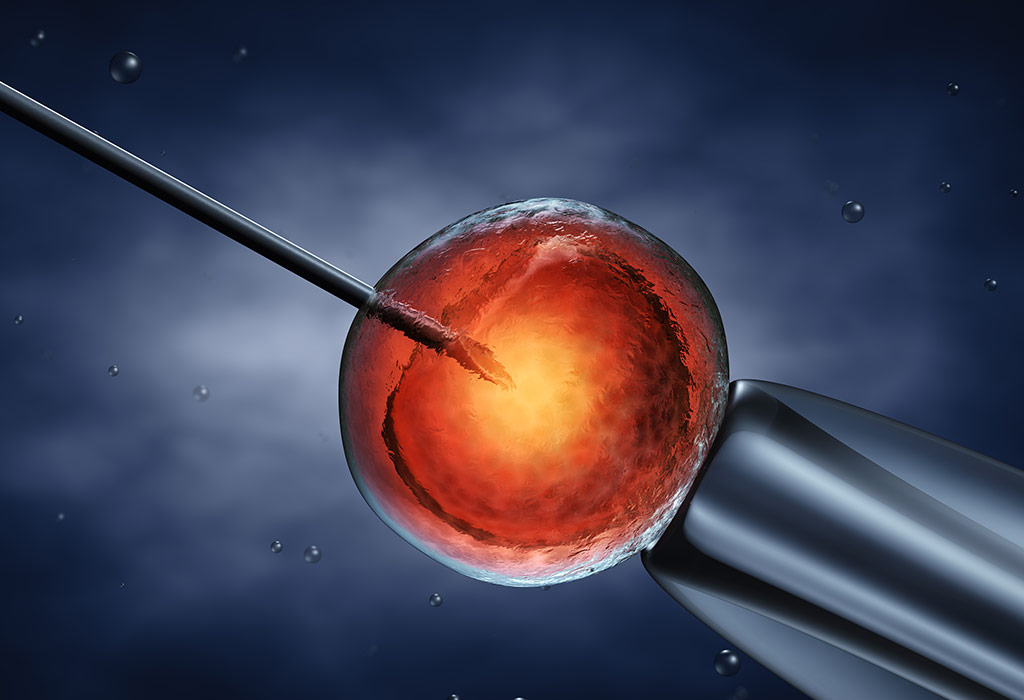
यह उपचार आई.वी.एफ. उपचार के बिलकुल समान है। हालांकि, इस उपचार में शुक्राणु को डिंब के साथ रखने के बजाय सीधे इंजेक्शन की मदद से डिंब के भीतर डाला जाता है। यह निषेचन की संभावना को बढ़ाता है। यह प्रक्रिया उन दंपतियों के लिए सबसे उपयुक्त होती है जिनमें शुक्राणुओं की कम संख्या, शुक्राणुओं की कम गतिशीलता और असामान्य शुक्राणुओं की उच्च संख्या होती है। अन्य उपचार जिसमें आई.सी.एस.आई. चमत्कारी काम करता है, जब वीर्य में शुक्राणु नहीं होते हैं, लेकिन शुक्राणु वृषण ग्रंथि में पाए जाते हैं, पुरुष में रोग प्रतिकारक का उच्च स्तर होता है जो शुक्राणु को डिंब से बांधने की क्षमता को प्रभावित करता है और प्रतिगामी स्खलन जहाँ शुक्राणु पुरुष मूत्राशय की ओर वापस आते हैं।
आई.यू.आई. – अंतर्गर्भाशयी गर्भाधान (Intrauterine Insemination)
शुक्राणुओं को एकत्र किया जाता है और फिर महिला के डिम्बोत्सर्जन के समय सीधे गर्भाशय के भीतर डाला जाता है। इस पद्धति के लिए केवल शक्तिशाली शुक्राणुओं का चयन किया जाता है। यह विकल्प तब अच्छा होता है जब आपको संभोग में कठिनाई, वीर्य के साथ छोटी समस्याएं, मध्यम अन्तर्गर्भाशय अस्थानता हो और जब शुक्राणु दाता का उपयोग कर रहे हों।
जी.आई.एफ.टी. – अन्तःडिंबवाही जननकोश स्थानांतरण (Gamete intrafallopian transfer)
शुक्राणु और डिंब को शरीर के बाहर संयोजित किया जाता है और एक छोटे से चीरे के माध्यम से डिंबवाही नलिका में स्थापित किया जाता है, प्रक्रिया में निषेचन शरीर के भीतर होता है।
एफ.ई.टी.- हिमशीतित भ्रूण स्थानांतरण (Freezing embryo transfer)
जब अन्य कृत्रिम प्रजनन उपचारों का प्रयोग करते हुए दंपति को एक से अधिक अच्छी गुणवत्ता वाले भ्रूण होने की संभावना होती है। इस भ्रूण को हिमशीत करके बाद में इस्तेमाल किया जा सकता है।
शुक्राणु दान (Donated sperm)
यदि शुक्राणु की गुणवत्ता पर्याप्त नहीं है, तो वह दंपति एक शुक्राणु दाता का विकल्प चुन सकता है। इस पद्धति के लिए भारत में संभावित शुक्राणु देने वाले को अनेक परीक्षणों से परखा जाता है, जैसे परिवार की पृष्ठभूमि की जाँच, नशीली दवाओं के उपयोग, वीर्य विश्लेषण और चिकित्सीय व आनुवंशिक जाँच।
डिंब दान (Donated eggs )
दान किए हुए डिंब को आपके साथी के शुक्राणु के साथ संयोजित किया जाता है और फिर आपके गर्भ में प्रत्यारोपित किया जा सकता है। शुक्राणु दाता (वीर्य विश्लेषण को छोड़कर) के लिए किए जाने वाले परीक्षण डिंब का दान करने वालों के लिए भी समान होते हैं।
सहायक प्रजनन तकनीक प्रक्रिया की तैयारी कैसे करें?
चूंकि ए.आर.टी. प्रक्रियाएं महंगी होती हैं, तो सबसे पहले यह सुनिश्चित करें कि आप और आपका साथी इस तकनीकी प्रक्रिया के लिए तैयार हैं, कुछ चीजें हैं जिनका ध्यान रखना आवश्यक है:
- डिंब की गुणवत्ता, मात्रा और प्रजनन क्षमता के लिए परीक्षण किया जाता है। मासिक धर्म के दूसरे या तीसरे दिन के दौरान निम्न की जाँच के लिए अलग–अलग परीक्षण किए जाते हैं, जैसे पुटकोद्यीपक हॉर्मोन (एफ.एस.एच. पीयूष ग्रन्थि में मौजूद होता है और यौन विकास में भूमिका निभाता है), स्त्रीमदजनक (अण्डाशय में उत्पन्न महिला यौन हॉर्मोन) और ए.एम.एच. (मुलेरियन विरोधी हॉर्मोन जो ग्रैनुलोसा कोशिकाओं द्वारा निर्मित एक पदार्थ है, यह डिंबग्रंथि के आरक्षण का एक सूचक होता है)।
- गर्भाशय गुहा की असामान्यताओं जैसे गांठों, पुर्वंगक आदि की जाँच करवाना अनिवार्य है।
- डिंबवाही नलिका के विकारों को लेप्रो–स्कोपी और हिस्टेरो–स्कोपी जैसी प्रक्रियाओं के द्वारा ठीक किया जाना चाहिए। उत्पन्न हुई किसी भी समस्या को हल करने के लिए शल्य चिकित्सा का उपयोग भी किया सकता है,इन विकारों में तरल पदार्थ से भरी और अवरुद्ध नलिकाएं शामिल हैं।
- वीर्य की गुणवत्ता का परिक्षण करने की आवश्यकता है।
- ए.आर.टी. के सफलता की उच्च संभावना के लिए जीवनशैली में कुछ बदलाव करने होंगे, इसका अर्थ है कि आपको अपना वज़न ठीक रखना होगा, साथ ही धूम्रपान, शराब व अत्यधिक कैफीन का सेवन बंद करना होगा।
सहायक प्रजनन तकनीक से संभंधित क्या जटिलताएं हैं?
इसके बहुत कम साक्ष्य हैं कि सहायक गर्भाधान का उपयोग करने से माँ को दीर्घावधि स्वास्थ्य समस्याएं हो सकती हैं। यहाँ तक कि इन उपचारों के संयोजन में उपयोग की जाने वाली प्रजनन दवाओं का कड़े पर्यवेक्षण में कम समय के लिए सेवन किया जाता है।
हालांकि गर्भावस्था, प्रसव पीड़ा, और प्रसव में जटिलताओं से संबंधित खतरे होते हैं। इसके मुख्य कारणों में से एक है– कृत्रिम प्रजनन उपचार, यह मुख्य रूप से बड़ी आयु की महिलाओं द्वारा उपयोग किया जाता है। इसके अलावा, बहु–गर्भाधान की संभावना बहुत अधिक है। गर्भपात, गर्भकालीन मधुमेह और पूर्व–गर्भाक्षेप जैसी जटिलताएं इस जनसांख्यिकीय में आम हैं और कई महिलाओं को शल्यक्रियात्मक प्रसव करवाने की आवश्यकता होती है। ऑक्सफोर्ड अकादमी पर प्रकाशित आँकड़ों के अनुसार:
- सभी ए.आर.टी. गर्भधारण में 18 प्रतिशत गर्भपात होते हैं।
- सभी ए.आर.टी. प्रसव के 32 प्रतिशत बहु गर्भाधान होते हैं।
- अस्थानिक गर्भावस्था में 9 प्रतिशत परिणाम पाए गए हैं।
अन्य जटिलताओं में शामिल हैं:
- कम जन्म भार और असामयिक प्रसव पीड़ा।
- प्रसवपूर्व मृत्यु।
- गर्भाशय अति–उत्तेजना संलक्षण तब होता है जब उदर–गुहा द्रव से भर जाती है।
- डिंब निष्कर्षण के दौरान मूत्राशय, आँत या धमनी को नुकसान का खतरा होता है।
- उपचार की असफलता के डर और आर्थिक दबाव के कारण दंपति में तनाव और चिंता बढ़ जाती है।
महिला बाँझपन उपचार के दौरान क्या होता है?
डिम्बोत्सर्जन समावेशन
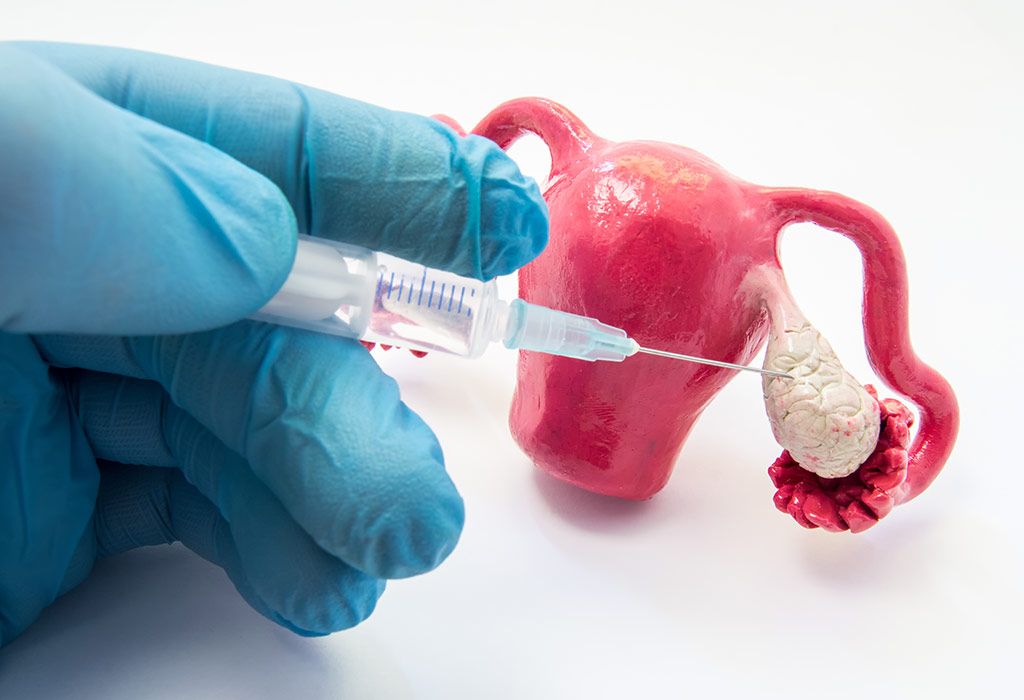
विशेषकर यह प्रक्रिया अण्डाशय को डिंब का उत्पादन करने के लिए प्रोत्साहित करती है। यह आमतौर पर महिला को क्लोमीफीन दवा देकर किया जाता है। इसे सामान्यतः पी.सी.ओ.डी. से पीड़ित महिलाओं के लिए निर्धारित किया जाता है जहाँ अण्डाशय द्वारा डिंब का उत्पादन नहीं होता है।
यह आई.वी.एफ. उपचारों के लिए सामान्य चरण है, तीन हॉर्मोन को कई परिपक्व डिंब प्रदान करने के लिए निर्देशित किया जाता है। इसका उद्देश्य महिला के मासिकधर्म चक्र को नियंत्रित करना है ताकि किसी विशेष दिन पर डिंब को निकाला जा सके। नियमित मासिकधर्म चक्र की अपेक्षा, इस पद्धति में उपयोग के लिए एक से अधिक डिंब होते हैं।
डिंब संग्रह
जब डिंब परिपक्व होते हैं, तो उन्हें शरीर से एकत्रित किया या निकाला जाता है। यह प्रक्रिया स्थानीय सम्वेदनाहरण के अधीन, शल्य–चिकित्सा कक्ष में होती है। योनि में एक परावर्तक डाला जाता है और इससे जुड़ी एक सुई परिपक्व डिंब को एकत्रित करती है।
इन–विट्रो निषेचन
परिपक्व डिंब को उसी दिन आपके साथी द्वारा प्राप्त शुक्राणु के साथ मोटे सतह के बर्तन में रखा जाता है। एक भ्रूण–वैज्ञानिक निषेचन की जाँच के लिए 12-18 घंटे के बाद उन पर जाँच करता है। एक बार इसकी पुष्टि हो जाए, फिर भ्रूण को वापस गर्भ में स्थापित किया जाता है। यह निषेचन के लगभग 36 घंटे के बाद किया जाता है 12 दिनों में गर्भावस्था के परीक्षण के बाद गर्भावस्था की पुष्टि की जाती है।
पुरुष बाँझपन उपचार के दौरान क्या होता है?
यदि किसी व्यक्ति में शुक्राणु की संख्या कम है या उनकी गति खराब है, तो आई.सी.एस.आई. उपचार सबसे अनुकूल होता है। डिम्बोत्सर्जन का प्रवर्तन और डिंब के संग्रह की प्रक्रिया यथा रीति ही की जाती है, लेकिन शुक्राणु को पतले काँच की नली का उपयोग करके पूर्ण विकसित हुए डिंबो में अन्तः इंजेक्शन की मदद से डाला जाता है। यदि अवरुद्ध शुक्रवाहिका या नसबंदी के कारण वीर्य में शुक्राणु नहीं है, तो स्थानीय संवेदनाहरण के अधीन सीधे वृषण–ग्रंथि से शुक्राणु को निकाला जा सकता है। फिर आई.सी.एस.आई. उपचार का उपयोग कर के परिपक्व डिंब को निषेचित करने के लिए एकत्रित शुक्राणु का उपयोग किया जा सकता है।
आई.यू.आई. और आई.वी.एफ. जैसे तरीके भी हैं जिन्हें पुरुष बाँझपन को संदर्भित करने के लिए अपनाया जा सकता है।
आई.यू.आई. में, निषेचन को सुगम बनाने के लिए शुक्राणु को गर्भाशय में रखा जाता है। यह शुक्राणुओं की संख्या को बढ़ाने के लिए किया जाता है जो अंततः डिंबवाही नलिका तक पहुँचते हैं और सफलता की उच्च संभावना को प्रेरित करते हैं।
आई.वी.एफ. में, डिंब को महिला के शरीर से निकाल दिया जाता है और विशिष्ट, नियंत्रित स्थितियों के अंतर्गत एक प्रयोगशाला में पुरुष के शुक्राणु के साथ निषेचित किया जाता है। इसके बाद निषेचित डिंब माँ के शरीर में वापस लाया जाता है और गर्भावस्था प्रवृत होती है।
जुड़वाँ गर्भावस्था की क्या संभावना है?
डिम्बोत्सर्जन प्रवर्तन की प्रक्रिया बहु–गर्भधारण की संभावना को बढ़ाती है। ऐसा इसलिए है क्योंकि गर्भाधान की संभावना को बढ़ाने के लिए अधिक संख्या में डिंबों का उपयोग किया जाता है। हालांकि, कृपया ध्यान दें बहु–गर्भधारण के दृष्टिकोण से कृत्रिम प्रजनन उपचार नहीं किया जाता है। इन प्रक्रियाओं का उद्देश्य एक स्वस्थ शिशु को जन्म देने में सक्षम होना है। बहु–गर्भावस्था को एक जटिलता के रूप में माना जाता है क्योंकि यह माँ और शिशु के लिए अहम खतरे उत्पन्न कर सकता है।
प्राकृतिक गर्भधारण में बहु–गर्भावस्था की संभावना अपेक्षाकृत कम है। यह प्रति 65 गर्भधारण में से 1 में होता है। उतनी ही गुंजाइश कृत्रिम प्रजनन उपचार में उल्लेखनीय ढंग से बेहतर बताई गई है। प्रति चार आई.वी.एफ. प्रसव में से एक बहु– गर्भाधान हो सकता है।
ए.आर.टी. की सफलता दर
आपके द्वारा चुने गए उपचार की सफलता बाँझपन के कारण और महिला की आयु पर आधारित होती है। 40 साल से कम उम्र की महिलाएं उच्च सफलता दर का आनंद लेती हैं। यदि आप एक स्वस्थ जीवनशैली अपनाती हैं, तो यह आपकी गर्भधारण की संभावना को बढ़ाने में सहायक होता है। यदि आप एक प्रजनन चिकित्सालय से सलाह लेती हैं, तो वे आपको इसकी सफलता दर बताएंगे, जिसकी तुलना आप राष्ट्रीय औसत से कर सकती हैं। हालांकि, पूरी तरह से इस संख्या को आधार बनाकर अपना निर्णय ना लें। कुछ क्लीनिक केवल 40 वर्ष से अधिक आयु की महिलाओं पर ध्यान केंद्रित करते हैं और अन्य उन उपचारों पर ध्यान केंद्रित कर सकते हैं जो आपके जैसे प्रजनन मुद्दों को संबोधित करते हैं। ज़्यादातर विशेषज्ञ आपको यही कहेंगे कि दूसरे विकल्पों को आज़माने से पहले तीन बार कोशिश करना मानक तरीका होता है। निराशा महसूस करने की ज़रूरत नहीं है, क्योंकि विवरणों से पता चलता है कि 35 वर्ष से कम उम्र की महिलाओं में ए.आर.टी. से 25 प्रतिशत तक जीवित शिशु को जन्म देने की संभावना होती है। 35 से 39 वर्ष की महिलाओं के लिए सफलता दर लगभग 18 प्रतिशत है।
जब आप कृत्रिम प्रजनन तकनीक का विकल्प चुनती हैं, तो अपने डॉक्टर से आप दोनों की संपूर्ण चिकित्सा इतिहास के बारे में चर्चा अवश्य करें। एक बार जब आप गर्भधारण कर लें, तो अपने शरीर में होनेवाले सभी परिवर्तनों पर नज़र रखना सुनिश्चित करें और अपने चिकित्सक के साथ अपनी सभी नियुक्तियों में जाने के लिए सतत रहें।
विशेषज्ञों और विभिन्न प्रजनन चिकित्सालयों से बात करके सभी विकल्पों को जानें। कृत्रिम प्रजनन उपचार अधिकांश दंपतियों को उनकी प्रजनन समस्याओं में सहायता कर सकते हैं और उनके परिवार बनाने के सपने को पूर्ण करने में मदद कर सकते हैं।